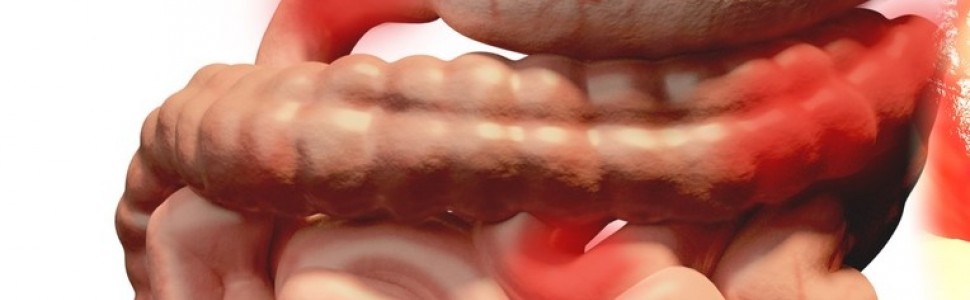
Polipy jelita grubego są często spotykanymi zmianami w jelicie grubym. W diagnostycznych badaniach kolonoskopowych w Polsce stwierdzane są w 34,6% badań [2], a zaawansowane zmiany neoplastyczne (rak lub gruczolak o średnicy co najmniej 10 mm, mający dysplazję dużego stopnia lub komponentę utkania kosmkowego albo jakąkolwiek ich kombinację) stwierdzane są u 5,6% osób poddawanych przesiewowemu badaniu kolonoskopowemu [3]. Zmiany, takie jak polipy gruczolakowe i polipy ząbkowane jelita grubego, są zmianami prekursorowymi raka jelita grubego. Istnieją dowody, iż ich usuniecie może zmniejszyć ryzyko zachorowania i zgonu na raka jelita grubego [4, 5]. Jednak samo usunięcie nie jest wystarczającym postępowaniem, ponieważ pacjenci, u których usunięto gruczolaki, mają zwiększone ryzyko ponownego wystąpienia gruczolaków oraz raka metachronicznego w porównaniu z pacjentami bez gruczolaków [6, 8]. Z tego powodu po usunięciu zmian polipowatych, a zwłaszcza gruczolaków, pacjenci wymagają dalszego nadzoru endoskopowego i ewentualnego leczenia.
W 2010 r. opublikowano Europejskie Wytyczne dotyczące zapewnienia jakości w badaniach profilaktycznych i diagnostyce raka jelita grubego. Wytyczne te zostały oparte na najnowszych badaniach i dowodach klinicznych, precyzując i ujednolicając dotychczasowe zalecenia dotyczące diagnostyki, badań przesiewowych i nadzoru w prewencji raka jelita grubego. Polskie Towarzystwo Gastroenterologii dokonało adaptacji Europejskich Wytycznych, publikując w 2011 r. Wytyczne Polskiego Towarzystwa Gastroenterologii dotyczące nadzoru kolonoskopowego po polipektomii, a zalecenia uzupełniające, zatwierdzone przez Zarząd Główny Polskiego Towarzystwa Gastroenterologii (PTGE), dotyczą aspektów nadzoru nieobjętych wytycznymi europejskimi lub stanowią opinie ekspertów na temat ważnych klinicznie zagadnień, w których brakuje istotnych dowodów naukowych [4].
Nadzór nad pacjentami po przebytej endoskopowej polipektomii w jelicie grubym bazuje na ocenie ryzyka ewentualnego wystąpienia raka jelita grubego lub zaawansowanych gruczolaków (gruczolaki wielkości ≥ 10 mm i/lub z dysplazją dużego stopnia, i/lub z komponentną kosmkową ≥ 20%) [4].
GRUCZOLAKI
Do czynników ryzyka wystąpienia zaawansowanej neoplazji (rak lub zaawansowane gruczolaki) zalicza się: obciążony wywiad rodzinny w kierunku raka jelita grubego, liczbę i wielkość gruczolaków, budowę histopatologiczną gruczolaków oraz umiejscowienie zmian [4].
Cechy gruczolaków a ryzyko wystąpienia zaawansowanej neoplazji
Wielkość i liczba gruczolaków
Wielkość i liczba gruczolaków wiąże się z większym stopniem ryzyka rozwinięcia się zaawansowanej neoplazji. Obserwowane jest wyższe ryzyko rozwinięcia się zaawansowanego gruczolaka u pacjentów ze stwierdzonymi pięcioma lub więcej gruczolakami i jest ono 4‑krotnie wyższe w porównaniu z pacjentami ze stwierdzonym jednym gruczolakiem. Podobnie jest w przypadku wielkości gruczolaków. Ryzyko rozwinięcia się zaawansowanej neoplazji w przypadku stwierdzenia zmian powyżej 20 mm jest prawie 3‑krotnie wyższe w porównaniu z pacjentami z gruczolakami mniejszymi niż 10 mm [8].
Budowa histopatologiczna
Obecnie brak jest jednoznacznych dowodów na związek miedzy usuniętymi polipami o budowie cewkowo‑kosmkowej, kosmkowej lub z dysplazją dużego stopnia a ryzykiem rozwoju zaawansowanej neoplazji w przyszłości [7, 8, 9]. Polskie Towarzystwo Gastroenterologii uznało cechy budowy histopatologicznej za podstawę określenia ryzyka zaawansowanej neoplazji, zaliczając te cechy do grupy pośredniego ryzyka [4].
Umiejscowienie zmian
Stwierdzono, iż proksymalna lokalizacja gruczolaków cechuje się wyższym ryzykiem rozwoju zaawansowanych zmian neoplastycznych i jest nawet 2‑krotnie wyższa w stosunku do osób, u których gruczolaki były umiejscowione jedynie w dystalnej części jelita [8, 9]. Niestety nie wiadomo, w jaki sposób umiejscowienie zmian powinno wpływać na nadzór po polipektomii [4, 10].
Obciążenie rodzinne
Nie ma jednoznacznych dowodów na wpływ obciążającego wywiadu rodzinnego w kierunku raka jelita grubego na wystąpienie zaawansowanych zmian neoplastycznych u chorych po przebytym usunięciu polipów jelita grubego. Z tego powodu zalecenia dotyczące nadzoru endoskopowego u pacjentów z obciążonym wywiadem rodzinnym raka jelita grubego po przebytej polipektomii w jelicie grubym nie różnią się od zaleceń w ogólnej populacji. Zalecana jest modyfikacja postępowania u pacjentów, u których stwierdzono zespoły uwarunkowane genetycznie (zespół rodzinnej polipowatości gruczolakowatej, zespół Lyncha, zespół polipowatości hiperplastycznej, zespoły polipowatości hamartomatycznej), a pacjenci tacy powinni być objęci specjalnym programem nadzoru [4, 11]. Europejskie wytyczne oraz wytyczne PTGE nie określają, jak mają przebiegać programy nadzoru nad chorymi ze stwierdzonymi dziedzicznymi zespołami.
Grupy ryzyka
Ze względu na zmiany stwierdzone w trakcie pierwszej kolonskopii oraz czynniki ryzyka rozwoju zaawansowanej neoplazji pacjenci są kwalifikowani do jednej z 3 grup:
- NISKIEGO RYZYKA – pacjenci z 1 lub 2 małymi gruczolakami < 10 mm;
- ŚREDNIEGO RYZYKA – pacjenci z 3 lub 4 małymi gruczolakami lub z przynajmniej jednym gruczolakiem ≥ 10 mm i < 20 mm, do tej grupy PTGE zaliczyło również polipy kosmkowe, kosmkowo‑cewkowe oraz z dysplazją dużego stopnia;
- WYSOKIEGO RYZYKA – pacjenci z > 5 małymi gruczolakami lub z przynajmniej jednym polipem ≥ 20 mm.
Grupy te warunkują dalsze postępowanie po polipektomi [4, 12].
Sytuacje szczególne
Polipektomia „kęs po kęsie”
W przypadku usunięcia polipa metodą „kęs po kęsie” miejsce po resekcji powinno być oznaczone tatuażem i skontrolowane w ciągu 2‑3 miesięcy. Wytyczne PTGE zalecają ocenę blizny w świetle białym oraz oceny w badaniu z barwieniem lub w endoskopii wąskopasmowej albo pobranie biopsji. W przypadku stwierdzenia pozostałości polipa małe zmiany mogą być usunięte endoskopowo – PTGE arbitralnie założyło górną wielkość 1 cm. W przypadku stwierdzenia większych pozostałości polipa powinno się rozważyć resekcję chirurgiczną lub alternatywnie skierować do ośrodka specjalizującego się w zaawansowanych technikach endoskopowych [4, 8, 10, 12].
Zakończenie nadzoru endoskopowego
Został ustalony względny wiek zaprzestania dalszego nadzoru endoskopowego, tj. 75. r.ż. Decyzja o zaprzestaniu nadzoru powinna zależeć również od woli pacjenta oraz od współwystępujących chorób [4, 8, 10].
Inne zmiany polipowate
Polipy hiperplastyczne
Małe polipy hiperplastyczne o rozmiarze mniejszym niż 10 mm oraz zlokalizowane w dystalnym odcinku jelita grubego (okrężnica esowata, odbytnica) nie wymagają nadzoru endoskopowego i nadzór nad takimi pacjentami powinien odbywać się według schematu rutynowego (badanie co 10 lat) [4, 12]. Pacjenci z dużymi polipami hiperplastycznymi (≥ 10 mm) mogą mieć zwiększone ryzyko wystąpienia raka jelita grubego. Obecnie brak jest jednak jednoznacznych danych naukowo‑klinicznych do określenia odpowiedniego okresu nadzoru endoskopowego [4, 12].
Polipy ząbkowane inne niż polipy hiperplastyczne
Wytyczne PTGE zalecają objęcie osób po polipektomii polipów ząbkowanych innych niż hiperplastyczne (zaawansowane polipy ząbkowane) nadzorem endoskopowym, takim jak w przypadku gruczolaków [4].
Polip z utkaniem gruczolakoraka (pT1)
W przypadku postępowania po usunięciu polipa z utkaniem gruczolakoraka pT1 wytyczne PTGE są prostsze i nieznacznie różnią się od Europejskich wytycznych dotyczących zapewnienia jakości w badaniach profilaktycznych i diagnostyce raka jelita grubego. Według wytycznych europejskich polip z utkaniem gruczolakoraka pT1 definiowany jest jako naciek komórek nowotworowych obejmujący warstwę podśluzową (przez blaszkę mięśniową błony śluzowej) bez zajęcia błony mięśniowej. Po polipektomii głębokość nacieku powinna zostać oceniona przez histopatologa metodą Haggitta – w przypadku polipów uszypułowanych – lub metodą Kikuchi – w przypadku polipów nieuszypułowanych. Dopuszczalny margines resekcji uzgodniony został na poziomie 1 mm. Endoskopowe cechy mogące sugerować proces złośliwy: zmiana większa niż 20 mm, zmiana niecharakterystycznie twarda oraz zmiana owrzodziała. W każdym przypadku stwierdzenia ww. zmian miejsce resekcji należy oznaczyć tatuażem [10, 13, 14].
Kompletność resekcji raka pT1
Resekcja jest kompletna, gdy spełnione są trzy warunki: zachowanie co najmniej 1‑milimetrowego wolnego od nacieku nowotworowego marginesu resekcji, brak nacieku przekraczającego warstwę podśluzową oraz brak nacieku na naczynia limfatyczne i krwionośne.
Grupy ryzyka, postępowanie i nadzór po resekcji raka pT1
Wytyczne europejskie wyróżniają dwie grupy ryzyka w zależności od zróżnicowania histopatologicznego raka pT1 oraz nacieku na naczynia limfatyczne:
- niskiego ryzyka – rak wysoko lub umiarkowanie zróżnicowany bez cech nacieku na naczynia limfatyczne; ryzyko wystąpienia przerzutów do węzłów chłonnych < 5%;
- wysokiego ryzyka – rak nisko zróżnicowany i/lub naciek na naczynia limfatyczne; ryzyko wystąpienia przerzutów do węzłów chłonnych ok. 35%.
W zależności od przyporządkowania pacjenta do określonej grupy istnieje odmienne postępowanie [15].
Przed ewentualnym zabiegiem operacyjnym wskazane jest powtórne badanie usuniętego polipa przez drugiego histopatologa [15].
W przypadku polipów z utkaniem gruczolakoraka wytyczne PTGE nie wyróżniają grup ryzyka. Uznają, że endoskopowe leczenie polipa z utkaniem gruczolakoraka pT1 jest w pełni wystarczające, gdy spełnione są kryteria:
- gruczolakorak dobrze lub średnio zróżnicowany (G1 lub G2),
- brak cech angioinwazji,
- margines cięcia przebiega ponad 1 mm od utkania raka [4].
Jeśli leczenie endoskopowe uznane jest za wystarczające, nadzór endoskopowy powinien przebiegać według schematu grupy gruczolaków wysokiego ryzyka [4].
W przypadku potrzeby uzupełniającego leczeniu chirurgicznego decyzja taka powinna być podjęta przez zespół interdyscyplinarny. Jeśli okaże się, że konieczne jest leczenie operacyjne, należy rozważyć powtórną ocenę usuniętego polipa przez drugiego histopatologa [4].
Fragment artykułu: Gan K: Postępowanie po polipektomii polipów jelita grubego, żołądka i dwunastnicy. Gastroenetrologia Praktyczna 2013, 3(20), 59-74.